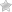Жировая эмболия – это патологическое состояние, при котором маленькие капельки жира закупоривают сосуды, что приводит к нарушению кровообращения.
Жировая эмболия является результатом системной воспалительной реакции, которая возникает из-за механических и биохимических процессов. Когда жировые частицы попадают в кровоток из поврежденного места в костном мозге или подкожной клетчатке, они вызывают локальную воспалительную реакцию в месте, где они оседают. Кроме того, выход жировых глобул в кровоток приводит к замедлению кровотока, изменению свойств крови и нарушению микроциркуляции.
Жировая эмболия может привести к различным осложнениям, включая пневмонию, дыхательную недостаточность, острую легочную недостаточность, почечную недостаточность и ишемический инсульт.
Большие жировые частицы могут проникать через капилляры легких и задерживаться в них. Мелкие жировые капли могут попадать в большой круг кровообращения и влиять на различные органы, такие как мозг, сердце, кожа и сетчатка, а иногда и на почки, селезенку, печень и надпочечники, что вызывает симптомы жировой эмболии.
Причины и факторы риска
Чаще всего жировая эмболия возникает в результате осложнений скелетных травм, таких как переломы костей таза, голени, бедренных костей, а также повреждений жировой клетчатки. Она также может быть осложнением оперативных вмешательств, таких как хирургические вмешательства на трубчатых костях, эндопротезирование суставов, остеосинтез бедра, репозиция отломков, челюстно-лицевые операции и липосакция.
Жировая эмболия может возникнуть также при следующих патологиях:
- сепсис;
- опухоли;
- сахарный диабет;
- остеомиелит;
- тяжелые ожоги;
- острый панкреатит, панкреонекроз в тяжелой форме;
- токсическая и жировая дистрофия печени;
- длительная терапия кортикостероидами;
- постреанимационные состояния;
- серповидно-клеточная анемия;
- биопсия костного мозга;
- ошибочное введение липорастворимых препаратов внутривенно;
- шоковые состояния.
Факторы риска включают большой объем кровопотери и длительный период гипотензии, а также некорректную иммобилизацию и транспортировку пациента.
Формы патологии
В зависимости от скорости развития проявлений, длительности латентного периода можно выделить несколько форм жировой эмболии:
- Острая форма развивается в течение нескольких часов после травмы. Одним из тяжелых вариантов является молниеносная форма, при которой массивные повреждения опорно-двигательного аппарата приводят к быстрому поступлению большого количества жировых глобул в сосудистое русло и легкие (жировая эмболия при переломах). Такая форма может привести к летальному исходу за несколько минут.
- Подострая форма характеризуется клинической картиной, развивающейся в течение 12–72 часов. В некоторых случаях она может развиться через 2 недели и более после травмы.
Летальный исход наблюдается в 3–13 % всех случаев жировой эмболии.
Жировая эмболия может быть локализована в различных органах. В зависимости от места поражения, она делится на легочную, церебральную и смешанную формы (жировая эмболия легких, головного мозга, печени, реже – других органов).
Также жировую эмболию можно классифицировать в зависимости от причин ее возникновения. Она может происходить в ходе оперативного вмешательства или после него, в результате ампутации, травмы или воздействия определенных препаратов.
Симптомы
Клиническая картина жировой эмболии не имеет четко очерченной симптоматики и проявляется разнообразными симптомами, которые позволяют только предположить ее наличие. Симптоматика включает в себя неспецифические проявления, такие как легочные, неврологические и кожные симптомы.
В первые сутки патология может протекать без симптомов. Клиническая картина часто смешивается с картиной травматического шока или черепно-мозговой травмы. Первыми симптомами жировой эмболии при переломах и травмах обычно являются легочные и дыхательные нарушения, такие как:
- Ощущение стеснения в груди, нехватка воздуха, боль за грудиной;
- Боль в области плевры;
- Одышка;
- Признаки острого респираторного дистресс-синдрома, такие как повышенная температура, учащенное сердцебиение, аритмия, лихорадка, цианоз и другие;
- Затрудненное дыхание;
- Уменьшение объема мочи;
- Кашель, хрипы, кровохарканье.
На ранних стадиях проявляются общие неврологические симптомы. В результате эмболии головного мозга и гипоксического повреждения развиваются следующие неврологические симптомы:
- Неуспокоенность;
- Раздражительность или заторможенность;
- Судорожный синдром, включая как локальные, так и общие судороги;
- Нарушения сознания, такие как дезориентация, бред, ступор, кома;
- Фокусные неврологические симптомы, такие как нарушение речи или понимания, паралич, нарушение сложных движений, неравномерность зрачков, нарушение зрения.
Чаще всего жировая эмболия возникает как осложнение скелетных травм или оперативных вмешательств.
У большинства пациентов на коже обнаруживаются петехиальные высыпания. Появление петехий связано с закупоркой капилляров жировыми эмболами и повреждением их высвобождающимися жирными кислотами. Петехии обычно локализуются в верхней половине туловища и в подмышечной области. Они обычно исчезают в течение суток.
При осмотре глазного дна можно обнаружить признаки повреждения сетчатки, такие как:
- Экссудат;
- Кровоизлияния (субконъюнктивальные петехии);
- Бляшки, пятна;
- Внутрисосудистые жировые глобулы.
Диагностика
При определении диагноза жировой эмболии используется набор диагностических критериев. Врачи исследуют наличие петехиальных высыпаний подмышечной области или субконъюнктивальных пятен, а также проверяют функции центральной нервной системы. Состояние сознания оценивается по шкале комы Глазго. Также обращают внимание на признаки отека легких и гипоксемии (снижение содержания кислорода в крови).
В процессе диагностики жировой эмболии учитываются результаты лабораторных исследований, включая:
- снижение уровня гемоглобина;
- повышение СОЭ (скорость оседания эритроцитов);
- снижение числа тромбоцитов;
- снижение уровня фибриногена;
- снижение гематокрита (объема красных кровяных клеток в крови);
- наличие капель нейтрального жира в моче размером 6 мкм, жировых глобул в плазме крови, мокроте, ликворе;
- наличие жира при биопсии кожи в области петехий.
Более информативными являются инструментальные исследования. Рентгенография грудной клетки позволяет оценить изменения, возникающие в результате жировой эмболии легких. На рентгенограмме можно заметить появление мелкоочаговых теней и усиление легочного рисунка, что является характерными признаками развития ОРДС.
ЭКГ позволяет выявить немотивированную стойкую тахикардию и нарушения ритма сердца, которые свидетельствуют о перегрузке правой половины сердца или об ишемии миокарда.
Неблагоприятность прогноза заключается в том, что жировая эмболия возникает на фоне тяжелых состояний. Однако ранняя диагностика и адекватная терапия жировой эмболии могут улучшить прогноз.
В ходе компьютерной томографии головного мозга можно определить отек мозга, наличие петехиальных кровоизлияний, очагов некроза и периваскулярных инфарктов. Магниторезонансная томография позволяет визуализировать диффузные гиперэхогенные участки и выявить этиологию мозговой эмболии. Фундоскопия помогает обнаружить наличие жировой ангиопатии в сетчатке глазного дна. Также используется мониторинг с помощью пульсоксиметрии и контроль внутричерепного давления.
Лечение
Лечение жировой эмболии заключается в облегчении основных клинических проявлений травмы или заболевания, которые вызвали ее. Основные направления терапии включают:
- Обеспечение доставки кислорода к тканям, проведение оксигенотерапии и респираторной поддержки;
- Инфузионная терапия для устранения системных расстройств микроциркуляции, восполнения объема циркулирующей крови и коррекции водноэлектролитного баланса. Введение альбумина также показано, так как он способен восстанавливать объем циркулирующей крови и снижать степень повреждения легочных функций;
- Дегидратационная терапия с использованием осмотических диуретиков при высоком внутричерепном давлении;
- Терапия гипоксии мозга с применением антигипоксантов, барбитуратов и опиатов;
- Метаболическая терапия с курсовым введением ноотропных препаратов;
- Седативная терапия;
- Коррекция системы коагуляции и фибринолиза с применением антикоагулянтов, включая гепарин;
- Интенсивная гормонотерапия и применение кортикостероидов для защиты от свободных кислородных радикалов и ферментов;
- Применение препаратов, направленных на снижение концентрации жировых глобул в крови и восстановление физиологического растворения дезэмульгированного жира;
- Детоксикационная и дезинтоксикационная терапия, включающая форсированный диурез и операции плазмафереза;
- Хирургическое лечение, включая оперативную стабилизацию переломов;
- Коррекция иммунного статуса под контролем иммунологических исследований.
Клиническая картина жировой эмболии не имеет четко выраженных симптомов и проявляется разнообразными признаками, что позволяет только подозревать ее наличие.
Возможные осложнения и последствия
К возможным последствиям жировой эмболии относятся развитие пневмонии, дыхательной недостаточности, острой легочной недостаточности, почечной недостаточности и ишемического инсульта.
Прогноз
3–13% всех случаев жировой эмболии приводят к смертельному исходу. Однако, прогноз осложняется тем, что жировая эмболия развивается на фоне серьезных состояний. Ранняя диагностика и адекватная терапия жировой эмболии могут улучшить прогноз.
Профилактика
Профилактика жировой эмболии включает следующие меры: предотвращение травматизма у больных высокой группы риска, своевременная и правильная иммобилизация конечности в случае травмы, ранняя хирургическая стабилизация переломов таза и трубчатых костей, стабилизация костных отломков и соблюдение техники инфузионной терапии.
Согласно данным ВОЗ, травматизм занимает третье место по частоте и общей смертности населения. Особенно опасными являются переломы длинных трубчатых костей и переломы таза, так как они часто сопровождаются развитием жировой эмболии.
Жировая эмболия (ЖЭ) является тяжелым осложнением травмы, которое повышает риск летального исхода. Однако до сих пор мало известно о патогенезе, клинике, профилактике и лечении ЖЭ. Частота развития ЖЭ колеблется от 0,5 до 30% при травмах с множественными переломами длинных трубчатых костей и переломами костей таза. Летальность составляет от 3 до 67%.
История и патогенез ЖЭ были изучены в XIX веке. ЖЭ развивается при переломах длинных трубчатых костей, когда жирные капли попадают в кровеносное русло и вызывают механическое препятствие кровотоку. Однако до сих пор неясно, почему ЖЭ развивается с задержкой в 24-72 часа после травмы и как жир попадает в кровоток.
Существуют различные гипотезы, объясняющие механизм развития ЖЭ, но ни одна из них не является общепринятой. Одна из теорий предполагает, что жировая эмболия возникает из-за повышения активности липазы сыворотки крови, что приводит к мобилизации жира из жирового депо и повышению концентрации липидов в крови. Другая теория связывает развитие ЖЭ с нарушением дисперсности физиологических жиров плазмы, что приводит к образованию жировых капель.
Диагностика ЖЭ является сложной задачей, так как нет специфических методов для ее подтверждения. Для диагностики ЖЭ используются различные критерии, включая клинические признаки, лабораторные и инструментальные методы исследования. Однако до сих пор нет единого подхода к диагностике ЖЭ.
Лечение ЖЭ направлено на купирование основных клинических проявлений травмы или заболевания. Важное значение имеет ранняя оперативная стабилизация переломов, а также проведение медикаментозной терапии, включающей анальгезию, коррекцию гиповолемии, шока, коагулопатии и дыхательной недостаточности.
В настоящее время идут исследования по разработке новых методов профилактики и лечения ЖЭ. Однако до сих пор нет эффективных специфических препаратов для профилактики и лечения ЖЭ.
В заключение, жировая эмболия является серьезным осложнением травмы, которое требует ранней диагностики и лечения. Профилактика ЖЭ включает предотвращение травматизма, своевременную иммобилизацию конечности и оперативную стабилизацию переломов. Лечение ЖЭ направлено на купирование основных клинических проявлений и проводится с использованием медикаментозной терапии и хирургических методов. Однако до сих пор нет единого подхода к диагностике и лечению ЖЭ, и исследования в этой области продолжаются.
Механизм развития
В основе развития жировой эмболии лежат несколько факторов, которые могут проявляться как в отдельности, так и в комбинации. Понимание сути этих факторов необходимо для определения стратегии лечения и дальнейшего ухода за пациентом.
Первый фактор – это механическое отрывание частиц жировой ткани при повреждении сосудов. Такая проблема возникает при переломах, особенно множественных, когда липиды попадают в кровеносное русло и начинают перемещаться по нему с течением крови.
Обычно этому процессу сопутствует повреждение артерий, вен и капилляров, что само по себе является опасным и может привести к быстрому летальному исходу.
Из-за этого прогноз в целом негативный. Кроме того, возможно также присоединение воздушной эмболии, особенно при открытых травмах.

Второй фактор – это сгущение крови. В результате концентрация жирных веществ в жидкой соединительной ткани резко повышается.
Это приводит к образованию крупных липидных структур, которые забивают артерии, капилляры и мешают нормальному питанию тканей и доставке кислорода.
Третий фактор – это биохимическое изменение концентрации жирных веществ в кровеносном русле.
Это является ответом на нарушение уровня определенных гормонов. Обычно это происходит на фоне тяжелых неотложных состояний, сильных травм и шока. Это является результатом активации защитных механизмов организма, борьбы за поддержание адекватного питания клеток и тканей.
Таким образом, во всех случаях эмболия жировыми соединениями развивается в результате нарушения биохимического баланса или механического повреждения тканей. Все зависит от первоначального диагноза.
Без провоцирующего фактора развитие нарушения не происходит, хотя теоретически такая возможность существует, но очень редко (примерно 0,5% от общего числа случаев).
Классификация
Подразделить жировую эмболию можно по двум основаниям. Первое касается места, где происходит патологический процесс.
Исходя из этого, выделяют следующие типы заболевания:
- Жировая эмболия легких встречается в 85% случаев и является наиболее распространенной формой. Она возникает из-за закупорки артерий и капилляров в легких.
В результате возникает тяжелая дыхательная недостаточность и в краткосрочной перспективе может наступить смерть.
Второй тип – смешанный. Он встречается вторым по частоте. В этом случае нарушается работа сосудов по всему организму одновременно. Пострадают головной мозг, печень, почки, сердце и легкие.
Вероятность выживания в таком случае минимальна, и шансы на положительный исход составляют всего 3-5%. Однако своевременная первая помощь и реанимационные мероприятия могут немного улучшить прогноз.
Третий тип – церебральный. Как следует из названия, затрагивается только головной мозг. В этом случае происходит обширное кровоизлияние в нервные ткани и возникает множество мелких геморрагических очагов. Результатом является тяжелая инвалидность или смерть. Требуется срочная помощь.
Классификация используется для определения места и тяжести патологического процесса, поэтому она играет важную роль в практической деятельности.
Второй критерий для классификации жировой эмболии – агрессивность и характер развития нарушения.
Соответственно, выделяются три вида расстройства:
- Стремительная форма развивается за несколько минут. Обычно это происходит в ответ на неотложное состояние или шок. Наблюдается массовое поражение кровеносных структур. В этом случае развивается смешанный тип эмболии, и смерть наступает в течение нескольких минут. Ни пациент, ни окружающие, включая врачей, не успевают сделать ничего.
- Острая форма развивается после перенесенной травмы. В течение 2-3 часов, иногда быстрее. Сопровождается типичными симптомами, но протекает менее агрессивно, чем предыдущая форма. Прогноз в плане полного выздоровления немного лучше.
- Подострая форма имеет более длительные сроки развития – 6-20 часов, примерно. Есть шансы на обнаружение патологического процесса и его качественное лечение. Поэтому этот тип считается наименее тяжелым, но необходимо оставаться бдительным. Без лечения смерть практически неизбежна.
Оба типа классификации имеют одинаковую важность. Без определения места и характера развития невозможно назначить соответствующий лечебный курс.
К сожалению, врачам часто не хватает времени на инструментальную или лабораторную диагностику. Поэтому первая помощь оказывается на основе рутинных срочных обследований и примерного понимания сути патологического процесса.
Это требует от врача большой квалификации и опыта. После стабилизации состояния пациента возможно проведение более точной диагностики.
Симптомы
Клиническая картина зависит от места возникновения проблемы. Поэтому важно рассматривать отклонение с учетом этого фактора.
Церебральный тип
Характеризуется наличием нескольких очагов кровоизлияния, симптомы которых напоминают инсульт.
Примерные проявления включают:
- Головная боль. Средней или высокой интенсивности, ощущается как давление или пульсация. Постоянно присутствует и может быть невыносимой.
- Тошнота и рвота. Встречается редко. Это реакция на ишемию мозговых структур, поэтому облегчение от опорожнения желудка не происходит.
- Нарушения сознания и синкопальные состояния. Обмороки считаются плохим прогностическим признаком, так как указывают на серьезные проблемы с работой головного мозга. Могут быть единичными или множественными в зависимости от степени тяжести.
- Часто такие синкопальные состояния приводят к угнетению центральной нервной системы и полной коме. Восстановление пациента из такого состояния практически невозможно.
- Психические отклонения, такие как бред и галлюцинации. Обычно проявляются в виде зрительных и звуковых образов (голосов, исходящих извне, а не внутри головы).
- Нарушения рефлексов, включая глазодвигательный. Возникает нистагм – непроизвольное движение зрачков влево и вправо без участия пациента и его контроля.
- Судороги. Обычно тонического типа, охватывающие все мышцы одновременно. Напоминают эпилептический припадок.
- Парезы и параличи. Сопровождаются частичной или полной потерей чувствительности и двигательной активности.
Неврологические проявления усиливаются по мере прогрессирования процесса и отмирания тканей, сопровождаются другими симптомами. Они также влияют на органы чувств, мышление, память и другие аспекты функционирования организма.
Легочная форма
Характеризуется следующими симптомами:
- Сильная боль в грудной клетке. Ощущается как давление, колющая или стреляющая боль. Напоминает стенокардию, но имеет несердечное происхождение, что отличает ее от других типов боли.
- Одышка. В тяжелых случаях может возникнуть удушье. Врачи часто подключают пациентов в критическом состоянии к аппарату искусственной вентиляции легких. Это единственный способ помочь пациенту, затем его дыхательная функция восстанавливается. Однако этот процесс занимает время.
- Тахикардия. Учащенное сердцебиение.
- Также возможен продуктивный кашель с отхождением пенистой розоватой мокроты. Возможно появление крови в мокроте.
Легочная форма считается наиболее распространенной и имеет высокую смертность, даже при своевременном обращении в стационар и начале лечения. Выживание зависит не только от врачей, но и от индивидуальных особенностей организма каждого человека.
Смешанный тип
Считается самым опасным и неблагоприятным с точки зрения прогноза. Включает все описанные выше симптомы, которые проявляются с такой же интенсивностью.
Дополнительно наблюдаются множественные кровоизлияния на коже и слизистых оболочках, таких как рот, половые органы и глазные яблоки.
Температура тела может повышаться до 39 градусов и выше. Кроме того, могут возникнуть проблемы с мочеиспусканием, такие как задержка мочи, низкое количество мочи и боль в пояснице.
Клиническая картина определяется тяжестью патологического процесса и его местом возникновения. Обычно симптомы неспецифичны, то есть их невозможно отличить от симптомов других заболеваний и неотложных состояний с первого взгляда.
Проблема усложняется тем, что жировая эмболия всегда является вторичным состоянием, возникающим на фоне других неотложных состояний. Это значит, что симптомы наслаиваются друг на друга, и различить, где заканчивается одно состояние и начинается другое, очень сложно.
Более того, времени на диагностику остается мало или совсем нет, так как задержки снижают шансы на выживание.
Причины
Факторы, способствующие развитию рассматриваемого нарушения, являются разнообразными. В основном, это связано с группой неотложных и опасных состояний.
Среди них можно выделить следующие:
- Различные травмы, которые могут иметь разную степень тяжести. Обычно речь идет о переломах, когда нарушается целостность жировой клетчатки. Следовательно, наиболее опасными являются осколочные повреждения, которые затрагивают окружающие ткани. Согласно статистике, вероятность такого исхода составляет примерно 15-20%. Поэтому не все страдают от описываемого нарушения.
- Травматический шок, который является критическим состоянием и активизирует последние защитные силы организма. Если пациенту не будет оказана помощь, то с вероятностью почти 100% он погибнет.
В результате развития нарушения начинаются быстрые биохимические процессы, которые способствуют сгущению крови, образованию липидных сгустков, а также возможному тромбозу. Наибольшую опасность представляют анафилактический, кардиогенный и травматический виды шока.
- Клиническая смерть, которая приводит к примерно таким же последствиям.
- Реже эмболия липидами может быть вызвана циррозом печени в терминальной стадии, когда организм уже не способен регулировать концентрацию липидов.
Знание факторов развития является важным для понимания механизма прогрессирования нарушения. Без этого невозможно достичь эффективного лечения. Вопрос также представляет интерес для профилактической медицины.
Диагностика
Мероприятия, направленные на обнаружение жировой эмболии, являются неотложными. Врачам, занимающимся пациентами в критическом состоянии, обычно доступно около 20 минут, чтобы ответить на множество вопросов, что представляет собой сложную задачу, даже для опытных специалистов.
Первоначально проводится оценка объективных показателей, таких как артериальное давление, частота сердечных сокращений и дыхательных движений, а также выявление базовых рефлексов и визуальная оценка состояния кожи и слизистых оболочек. Обычно эти вопросы решаются быстро, и начинаются экстренные мероприятия.
Если состояние пациента стабилизируется или отклонения не являются опасными, то есть время для проведения более подробного обследования. В рамках этого обследования используется специальная шкала, которая оценивает каждый из объективных показателей в баллах.
Далее проводится подсчет баллов. Если сумма баллов менее 10, то жировая эмболия отсутствует. Если сумма баллов составляет от 10 до 20, то вероятно наличие скрытой формы эмболии. Если сумма баллов превышает 20, то имеет место выраженный патологический процесс.
Для подтверждения диагноза проводится рентгенография грудной клетки, которая позволяет обнаружить засветы, указывающие на скопление жировых структур в сосудах малого круга. Также проводятся анализы мочи и крови, которые позволяют обнаружить липидные фракции и снижение уровня гемоглобина.
При возможности осматривается сетчатка глаза, которая под влиянием эмболии изменяется, сосуды стенозируются, и визуально можно заметить скопление жирных соединений.
Основная цель диагностики – как можно быстрее обнаружить саму эмболию и выяснить причины ее развития.
Лечение
Терапия с использованием лекарств предполагает смягчение основных симптомов и восстановление нормальной функции организма. Кроме того, необходимо нормализовать состояние путем воздействия на первопричину.
Применяемые препараты включают:
- Статины, такие как Аторис и Липостабил, используются для разрушения жировых соединений.
- Желчегонные препараты, например, Дехолин, применяются для естественного растворения веществ.
- Глюкокортикоиды, такие как Преднизолон или Дексаметазон, применяются в рамках системной терапии.
- При необходимости могут быть назначены антикоагулянты, например, Гепарин и его аналоги.
- Также возможно использование антиоксидантных витаминов, включая витамин C и другие.
Это лишь неполный перечень препаратов, но они являются основными группами лекарств. Оперативное лечение необходимо для устранения последствий перелома и восстановления анатомической целостности тканей. В остальных случаях оно имеет мало смысла.
После достижения успеха в терапии начинается период реабилитации, который продолжается около 3-6 месяцев.
В этот период следует ограничить физическую активность и избегать курения, употребления алкоголя, посещения бань и резких перепадов температуры.
В дальнейшем нет строгих ограничений, так как патология вызвана специфическими причинами и не связана с образом жизни.
Лечение жировой эмболии проводится под наблюдением кардиолога, сосудистого хирурга и других специалистов, при необходимости.
Прогноз
Довольно спорный. Вероятность смертельного исхода при данном состоянии невелика, составляет от 5 до 9% или возможно немного выше.
Проблема заключается в первоначальной причине, которая вызывает нарушение. Обычно это серьезные патологии, которые сами по себе являются крайне смертельными. Например, шок или клиническая смерть.
Поэтому имеет смысл оценивать перспективы с точки зрения фактора, вызывающего проблему. Здесь есть гораздо больше вариантов.
Возможные последствия
Среди возможных осложнений:
- Возникает острое нарушение кровообращения в тканях и органах. В лучшем случае это может привести к незначительному дефициту и дисфункции почек, головного мозга, печени и сердца. В худшем случае это может привести к отмиранию тканей и развитию критического состояния, что может привести к инвалидности.
- В результате несовместимых с жизнью органических изменений в организме, возможен фатальный исход для пациента.
По своей природе, эти нарушения могут имитировать симптомы инсульта, инфаркта и других неотложных состояний, но с более тяжелым течением.
В заключение
Эмболия жирового происхождения является редким осложнением, которое может возникнуть после травмы, шока, цирроза печени и других расстройств.
Это состояние сопровождается серьезными симптомами, которые могут ощущаться как субъективно, так и с точки зрения перспектив восстановления.
Лечение этого состояния требует срочной помощи и может быть проведено только в реанимационном отделении стационара. Чем быстрее пациент будет доставлен в медицинское учреждение, тем больше шансов на успешное восстановление.
Частые вопросы
Какие могут быть причины эмболии жирового происхождения?
Эмболия жирового происхождения может быть вызвана различными причинами, включая переломы костей, особенно таза и бедра, послеоперационные осложнения, такие как липосакция или ортопедические операции, а также травмы или ожоги.
Как проводится лечение эмболии жирового происхождения?
Лечение эмболии жирового происхождения зависит от тяжести состояния пациента. В некоторых случаях может потребоваться хирургическое вмешательство для удаления эмболов жира из кровеносной системы. Дополнительно применяются медикаментозные методы, такие как противовоспалительные препараты и антикоагулянты, для предотвращения дальнейшего образования тромбов и улучшения кровотока.
Полезные советы
СОВЕТ №1
При первых признаках эмболии жирового происхождения, таких как острое ухудшение состояния после травмы или операции, появление кратковременной потери сознания, озноба, одышки, болей в груди или животе, необходимо немедленно обратиться за медицинской помощью. В случае задержки лечения, эмболия может привести к серьезным осложнениям, включая инфаркт легких или мозга.
СОВЕТ №2
Лечение эмболии жирового происхождения включает комплексный подход, включающий медикаментозную терапию, хирургическое вмешательство и поддерживающую терапию. Основная цель лечения – предотвратить дальнейшее распространение эмболии и минимизировать ее последствия.
СОВЕТ №3
Важной частью лечения эмболии жирового происхождения является предотвращение ее возникновения. Для этого необходимо соблюдать профилактические меры, такие как ранняя активизация после операции или травмы, контроль уровня жиров в крови, избегание курения и злоупотребления алкоголем, а также правильное питание и поддержание здорового образа жизни.